新冠襲台3週年系列報導【數據篇】
2020年1月21日開始,台灣進入了漫長的COVID-19新冠疫情時代,口罩、隔離、快篩,封境,足足3年之久。你還好嗎?身邊的親人還平安嗎?疫情3年,大家都失去了許多寶貴的東西,也被迫建立起新的生活守則和態度。
過去3年,光是官方統計數據,全台即有逾920萬人感染,平均每2到3人就有一人確診;更有1萬5千人不幸罹難,新冠病毒極可能是2022年國人第三大死因。每一個數字底下,都是我們一起走過的路和必須面對的挑戰,《報導者》統整疫情爆發以來7個關鍵數據,解析數據下台灣防疫的利弊、以及與國際的差異。
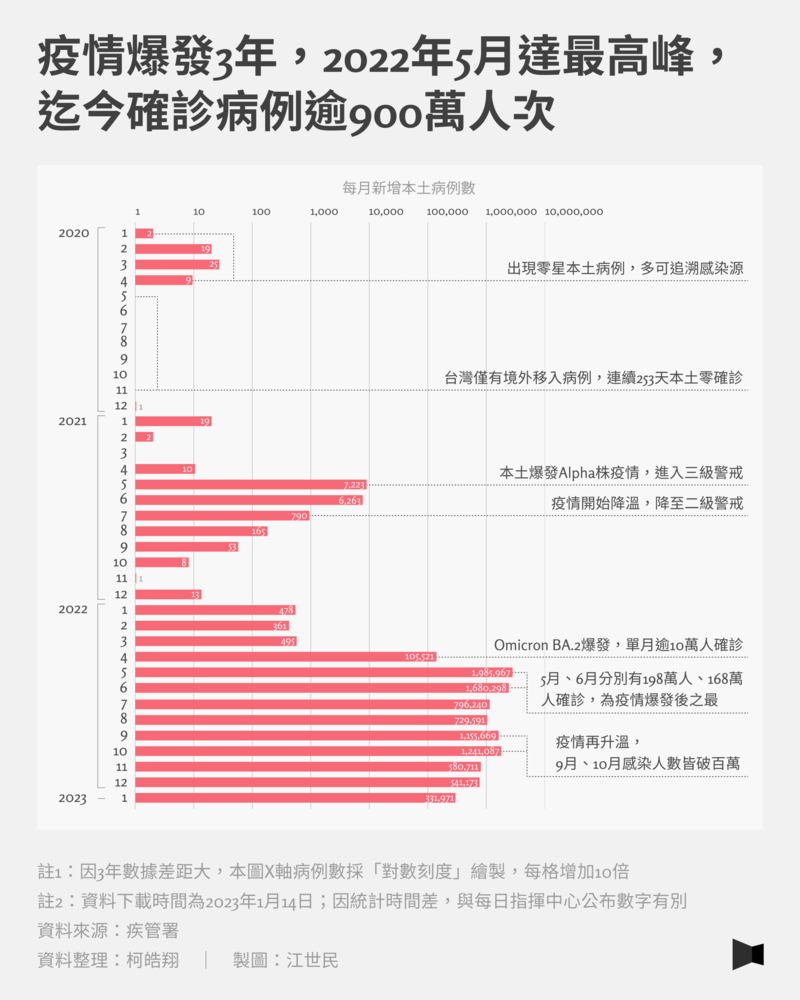
回顧疫情在台灣3年,發生2次較大規模的群聚感染。首次在2021年5月,潛藏的社區疫情大爆發,單日確診180例本土案例,雙北進入三級警戒,一路到同年7月26日結束。短短近2個月時間,本土案例增加近1萬4,000例。當時的感染人數雖不比現在,但因疫苗才剛開始接種,民眾幾無保護力,造成人心惶惶。
第二次為2022年4月,Omicron變異株成為台灣主流株,其特色在於傳播力極高(Rt值可達15),但致死力明顯較低,民眾的疫苗接種狀況也較前2年高,每日確診數開始上升,至今(2023年)每日皆有萬例以上,超過924萬人確診過。截至2023年1月7日,已有11萬1,568人重複感染。中央流行疫情指揮中心發言人、疾病管制署副署長莊人祥表示,重複感染者中約有十分之一,即1萬多人從來沒有接種過疫苗,這類民眾若為高風險族群,重複感染的重症風險依舊很高。
相較歐美等多數國家,在2020年疫情初就面臨大量感染,台灣撐到了2022年才出現疫情高峰,且在一年內就有900萬人次感染。
目前台灣的感染率為39.2%,計算英國約為35.9%、美國30.4%、日本25%,以及韓國57.7%。不過,自2020年即抵台、目前為疾病管制署疫情監測顧問的台灣大學流行病學與預防醫學研究所助理教授安亞克(Andrei Akhmetzhano)表示,由通報個案統計的感染率,可能和實際感染的人數落差大,因為各國的通報情況不同,例如有些國家要求民眾輕症確診後直接在家,就不會成為確診數字;此外,在台灣目前感染率39.2%,但實際感染人數估計至少是2倍,也就是900萬人感染,實際可能是有1,800萬人以上已染疫。
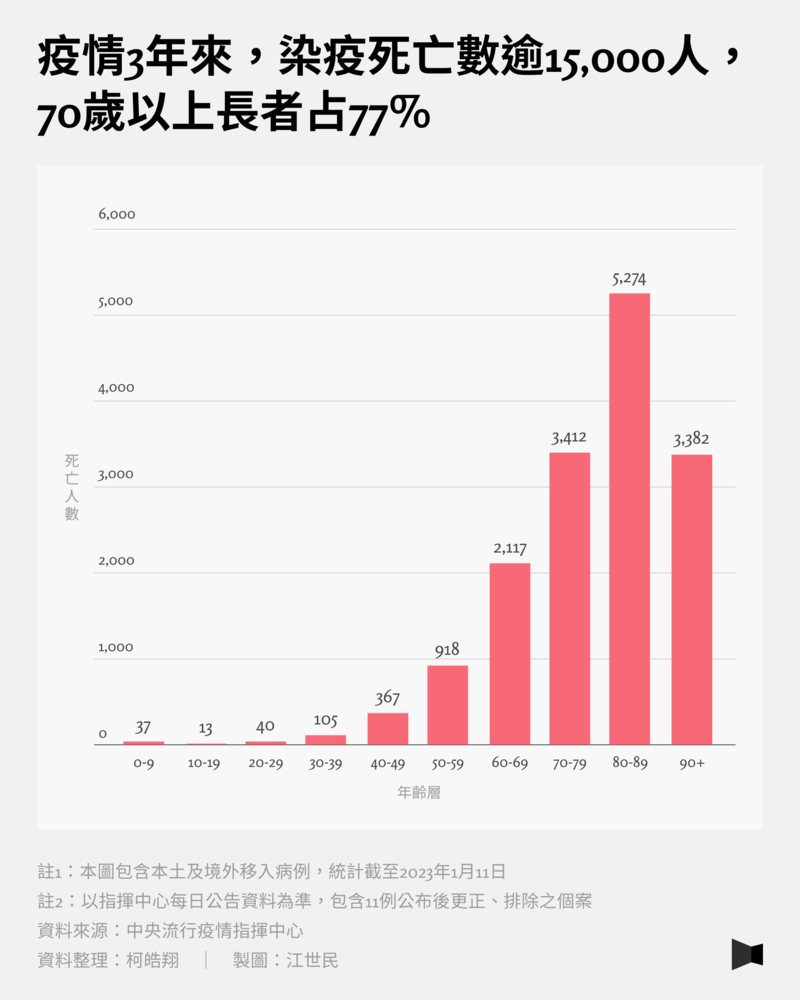
根據中央流行疫情指揮中心資料,疫情3年台灣COVID-19染疫死亡人數逾1萬5,000人,幾乎都集中在70歲以上人口,占了約77%。病毒入侵人體後,需要靠免疫系統來將病毒清除,因此免疫力不佳者,是COVID-19的高危險群,最大宗的即是年長者、慢性疾病患者、免疫不全者,在3年疫情之下,死亡比例最高的也以這些族群為主。
此外,從全年總死亡人數來看,2022年總死亡人數為20萬7,230人,相比2021年的18萬3,732人,增加2萬3,498人。這也是內政部46年統計以來最高,首次超過20萬人。
以各國的每百萬人累計死亡率來看,可以明顯看到英國、美國在2020年初期,死亡率就急速攀升,而一開始便採清零防守的亞洲國家,如台灣、日本、韓國、新加坡在2020年都屬平穩。以台灣來看,在2021年中有些微增加,但大幅上升是從2022年4月開始,即Omicron疫情大爆炸時期。
截至2023年1月12日,台灣每百萬人口累計死亡數為657人,美國為3,250人、英國3,183人、韓國634人、日本494人,新加坡則為305人。
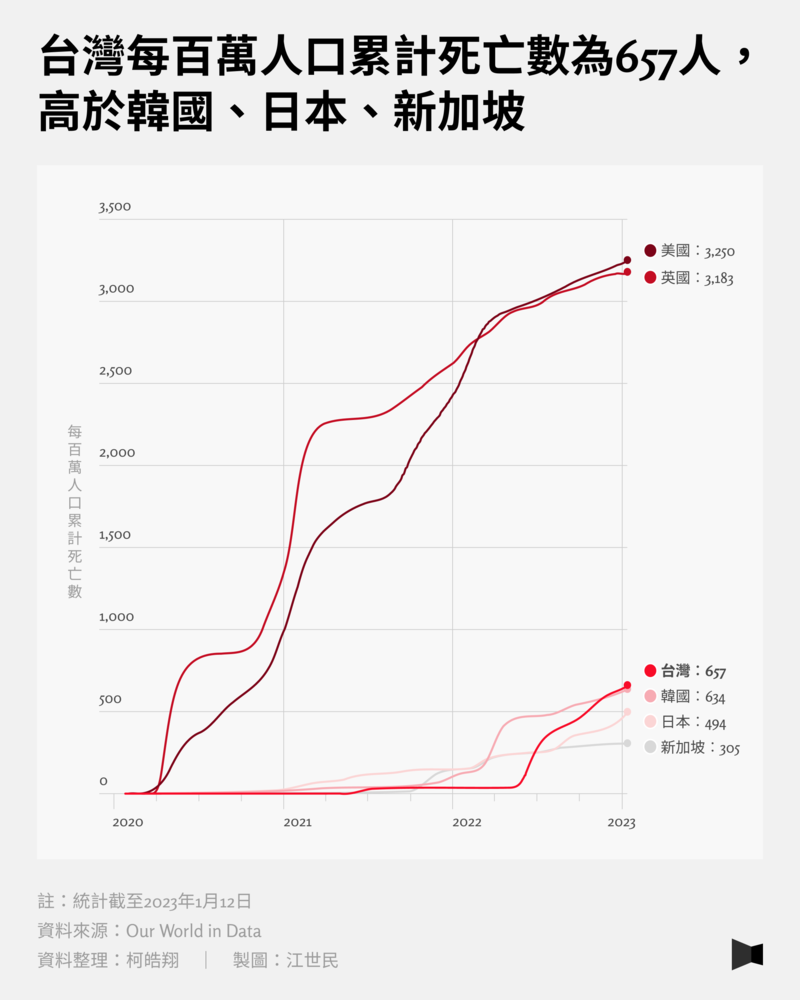
對此,前衛生署長葉金川表示,從台灣與各國的COVID-19死亡數來看,台灣屬於中前段班,主要影響的因素為「長者的疫苗接種率」。他認為,新加坡死亡數低,在於長者人口比例較低,加上養老院等機構強制打疫苗,長者的疫苗接種率比台灣來得高。而日本雖然死亡數較低,但部分原因在於日本的感染比率較低,疫情還在延燒中。
他指出,所有的民眾幾乎都會被感染,而各國所採取的策略究竟帶來怎麼樣的效果?例如台灣屬於嚴格中逐步放寬政策,不拖也不擋;日本並未徹底與病毒共存,因此感染率仍低;中國則採取極端清零,卻又瞬間躺平,「這些政策有沒有差異?防堵確實有好處,讓病毒愈來愈弱化;放寬到什麼程度沒問題?社會可以承受多少的量能?有沒有排擠其他有醫療需求的人?這些都需要明確的數據來佐證比較。」
台大公衛學院教授詹長權分析,台灣Omicron疫情自2022年5月起持續,至今每日確診數始終維持萬例以上,死亡數也在十位數到百位數間。他指出,「Omicron是2022年台灣最多人得到的疾病。台灣自2022年5月到12月,平均每分鐘至少25人得到COVID-19、平均每2小時有5人死於新冠肺炎,且與台灣歷年十大死因相比,Omicron可能列居2022年台灣十大死因的第3位。」

根據衛生福利部公布的2020年、2021年十大死因,兩年的前五名皆沒變,依序為癌症、心臟疾病(高血壓性疾病除外)、肺炎、腦血管疾病及糖尿病。COVID-19則在2021年名列第19名,共896人染疫病歿。
2022年,一共1萬4,699例本土死亡案例。依照前兩年的死亡人數計算,COVID-19會落在十大死因的第3名。
安亞克表示,2022年台灣確實增加了非常多病例,也要考慮超額死亡(Excess mortality)的情況。「多數死亡個案都是有合併其他疾病的,弱勢群體因為COVID-19感染而導致重症或死亡無可避免;大流行浪潮之下,也可能有個案得到其他疾病,但未能即時治療。」
葉金川認為,有些民眾是「隱藏式」的死亡,也許因為COVID-19引起但沒篩檢、沒通報;也可能本身疫情跟COVID-19無關,但因為在疫情高峰發病,沒有進入醫院就醫而死亡,兩者在2022年應皆有增加。
根據世界衛生組織(WHO)定義,超額死亡(Excess Mortality)是指特定地點與時期估計的總死亡人數,與沒有特殊事件(如COVID-19)之下預計死亡人數的差額。差額有可能是COVID-19直接導致死亡,或是疫情期間因為醫療資源、年長者本身身體情況不佳,因COVID-19而間接導致的死亡。而光是2020年1月1日至2021年12月31日間,全球超額死亡人數估計就達1,490萬例。
台大公衛學院教授詹長權接受《報導者》採訪時表示,超額死亡一直存在,死因統計常常有所不足,在急性傳染病期間更明顯,因為死亡數字增加太快,遺漏正確的死因歸類的機會就愈大。因此面對傳染病,例如流感、COVID-19,若要評估一個國家疫情造成死亡的真實數字,都應該涵蓋超額死亡。
台灣2022年的死亡人數為20萬7,230人,相較前一年死亡人數18萬3,732人,增加2萬3,498人。而2022年COVID-19死亡個案為1萬4,699人,較2021年多出8,799人。詹長權說,這是最大量的超額死亡,還需要扣除因自然老化而死亡的個案,每年台灣約有1、2,000人,因此COVID-19超額死亡粗估約6,000多人。
他表示,導致2022年死亡人數較高的原因包括:台灣的篩檢速度不夠快,增加確診者重症機會;許多國家免費發放快篩試劑,增加民眾採檢意願,但台灣僅限於長者等特定族群;疫苗覆蓋率不及死亡數較低的國家,如新加坡的長者接種率接近100%;最後則是抗病毒藥物的用藥對象較為限縮,中年族群較難快速取得。
由多位諾貝爾獎得主及全球頂尖科學家簽署協議與成立的「全球共享流感數據倡議組織」(GISAID)開放平台上,各國主動上傳的COVID-19確診病例的新型冠狀病毒基因序列,截至2023年1月9日,已經超過1,450萬筆。這些數字,代表人類努力抵抗病毒之時,病毒也不斷進化求生存。
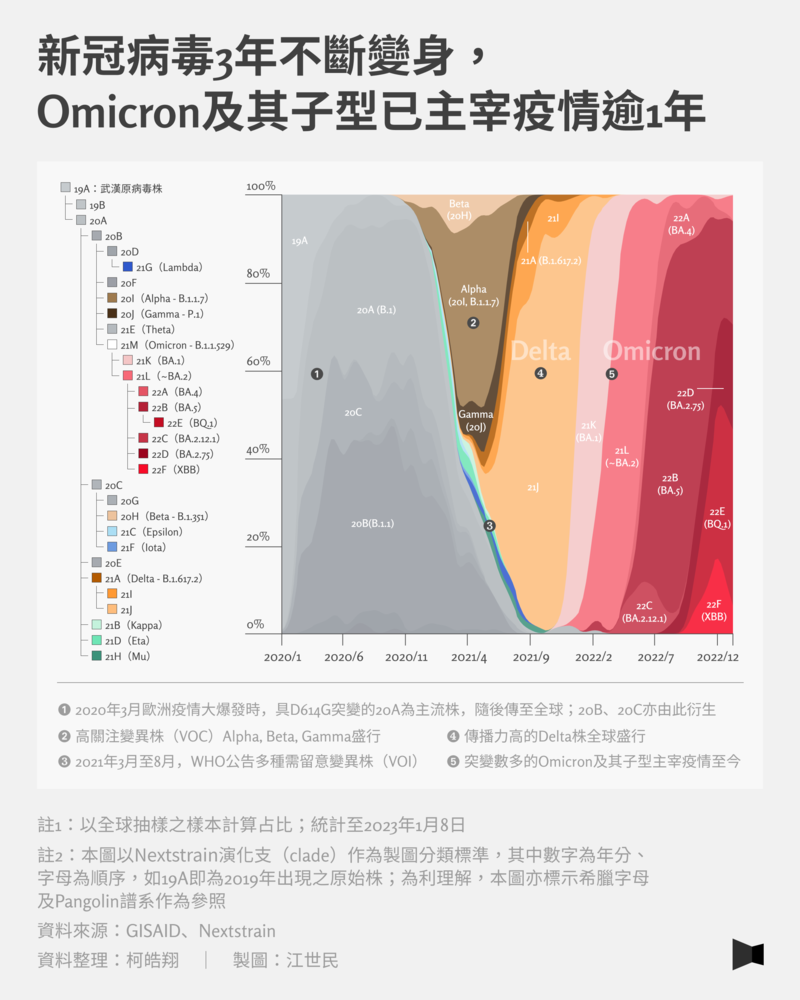
2019年SARS-CoV-2初被發現時為武漢病毒株,但到2020年暑假,已經不到全球占比的10%,取而代之的是從2020年3月,歐洲發生大規模疫情,變異出棘蛋白S基因上「D614G」胺基酸位點的變異株,這成為變異株的基底,至今所有的病毒株,都由這個D614G變異點上演化而來。
自此至今,一共有5種變異株曾被WHO列為「高關注變異株」(Variant of Concern,VOC),分別為:Alpha、Beta、Gamma、Delta,以及Omicron。其中,Alpha株在2020年9月於英國被偵測,並在同年12月造成全球流行;幾乎同時出現的Delta株,則接續其後,在2021年3月席捲全球,而後Omicron在2021年11月現蹤,自2022年至今皆為強勢變異株。另外,Beta與Gamma株則相較前3種,影響範圍較集中在南非與巴西。
台灣本土流行的變異株,則以Alpha、Delta與Omicron為主。2021年4、5月開始的華航諾富特飯店群聚事件到三級警戒期,病毒株以Alpha株為主;Delta株則在下半年的屏東枋山案、幼兒園群聚案為主。至於Omicron則在2022年4月起流行至今,這些在台灣各時期主流的變異株,相比世界各國的大規模傳播期,台灣皆晚了將近半年。
目前全世界流行的變異株都不盡相同,例如中國以BA.5的子系BF.7為大宗、新加坡流行XBB、台灣本土疫情則以BA.5、BA.2.75為主,但境外移入定序也有XBB、BQ.1等變異株。不過,這些變異株都出自同源,屬於Omicron的亞型,而Omicron自2021年11月底現蹤,至今仍穩占全球強勢變異株的位子。
儘管約翰霍普金斯大學(John Hopkins University)醫學系教授斯圖亞特.雷伊(Stuart Campbell Ray)在這波中國疫情爆發時提出警告,認為中國成為病毒大量傳播的溫床,將會出現全新的變異株。但截至目前中國仍以Omicron變異株為主。長庚大學新興病毒感染研究中心主任施信如則認為,Omicron目前趨於穩定演化,至少在農曆過年結束前,應不會有全新變異株誕生。
台大兒童醫院感染科主治醫師、台灣感染症醫學會名譽理事長黃立民表示,自己並沒有太樂觀,他認為Omicron不會是最後一種變異株:
「即便是Omicron,它依然在變、沒有停過,一波接著一波,子代的變異也不見得毒性就會愈來愈低,即便至今流感也有幾年突然變得嚴重,所以隨時要觀察、保持警戒。」
(延伸閱讀:〈COVID-19病毒變身全解析:從Alpha、Delta到Omicron,重要變異怎麼發生?疫苗保護力追得上嗎?〉)
台灣交通部觀光局數據顯示,疫情之前,2019年來台旅客全年共1,186萬人次,為歷年新高;但在2020年初疫情出現後,台灣3月即宣布全面禁止旅客入境、轉機,且所有入境者皆需隔離檢疫14天,「鎖國」政策幾乎持續了整整3年。2020年入境人次驟降至137萬、2021年甚至僅有14萬人、2022年截至11月為59萬人。儘管2020年台灣幾無疫情、2021年英美陸續已走向「解封」,但台灣依然堅持圍堵政策,直到2022年才迎來Omicron疫情,並宣布從清零轉向到共存模式,在短短1年內快速增加感染人數,並於2022年9月才開始放寬邊境政策。
不過,從數據來看,亞洲國家的政策與開放封鎖時程類似。
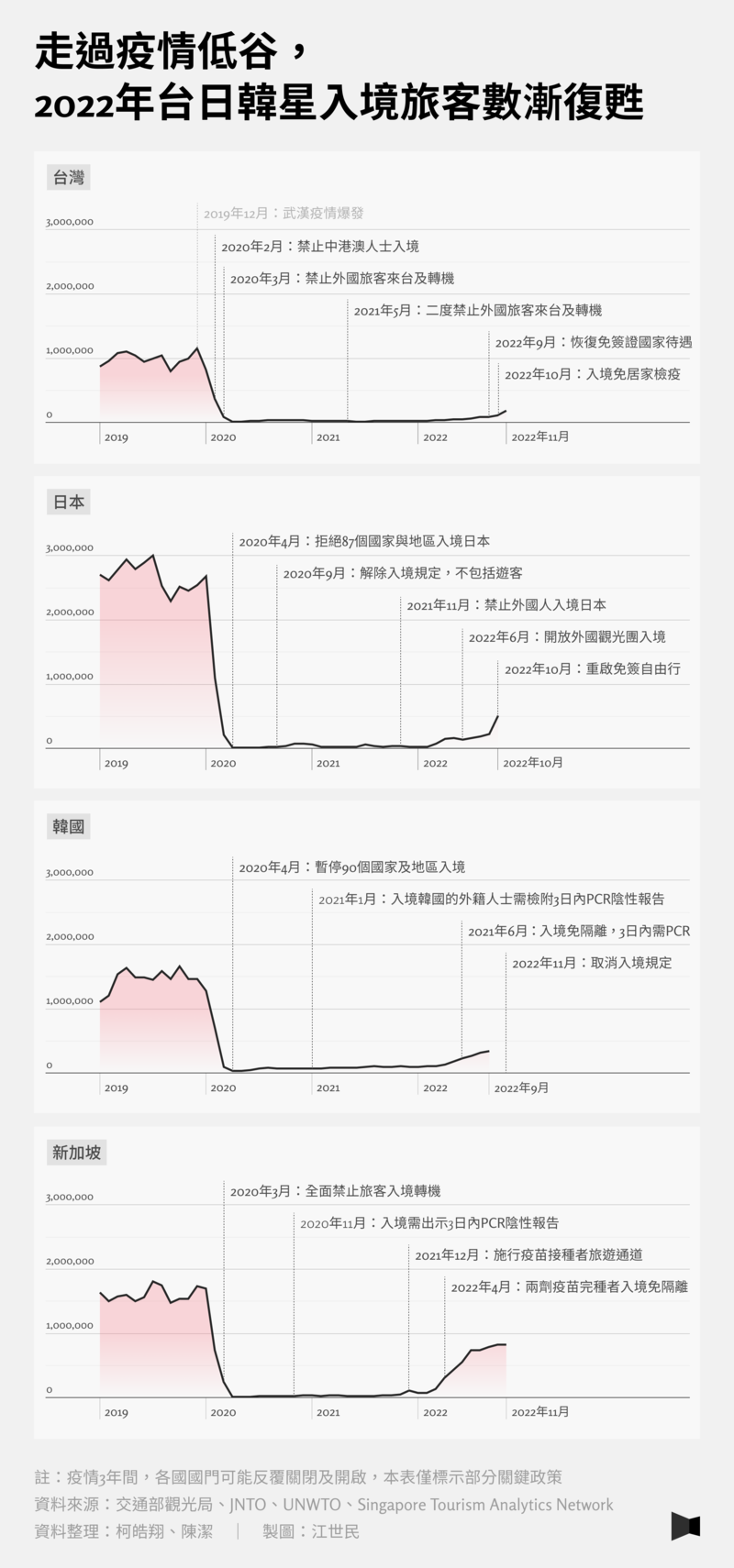
以日本、韓國、新加坡為例,也都在2020年3、4月左右祭出嚴格邊境管制,直到2022年之前入境人數都非常少。而在2021年底Omicron開始出現、流行時,由於仍不清楚Omicron的威力,如日本就在當時先宣布「外國人禁止入境日本」的政策,待觀察Omicron會帶來的影響後再調整政策。
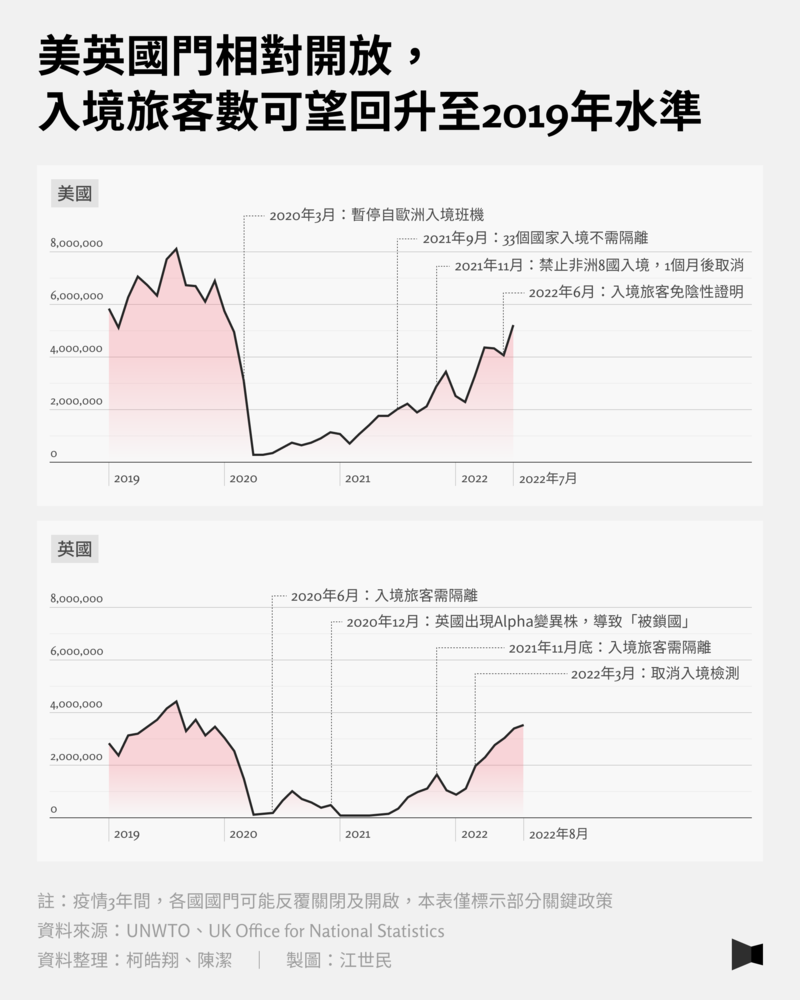
相較於亞洲,英國、美國的入境人數就顯得起起伏伏,邊境政策也較為寬鬆。事實上,他們幾乎沒有明確的禁止外國旅客入境政策,至多在疫情初期曾針對個別疫情嚴重的國家短暫限制。但兩國都曾在2020年上半年選擇境內限制「封城」,要求滯留海外的公民盡快搭機回國,境內民眾不要出門、至多出門採買、保持社交距離等。
值得一提的是,2020年上半年一波疫情結束後,英美的入境人數都有明顯上升。但在2020年末,Alpha變異株(舊稱為英國變異株)於英國首次被偵測且開始流行,當時Alpha株相較之前的病毒株,傳播力增強,致死率未知,且疫苗甫研發,各國都還未開始接種,引起人心惶惶。因此,各國開始限制民眾入境英國,包括歐盟、加拿大「斷航」,邊境鄰國封鎖陸海空邊境,讓英國「被鎖國」。
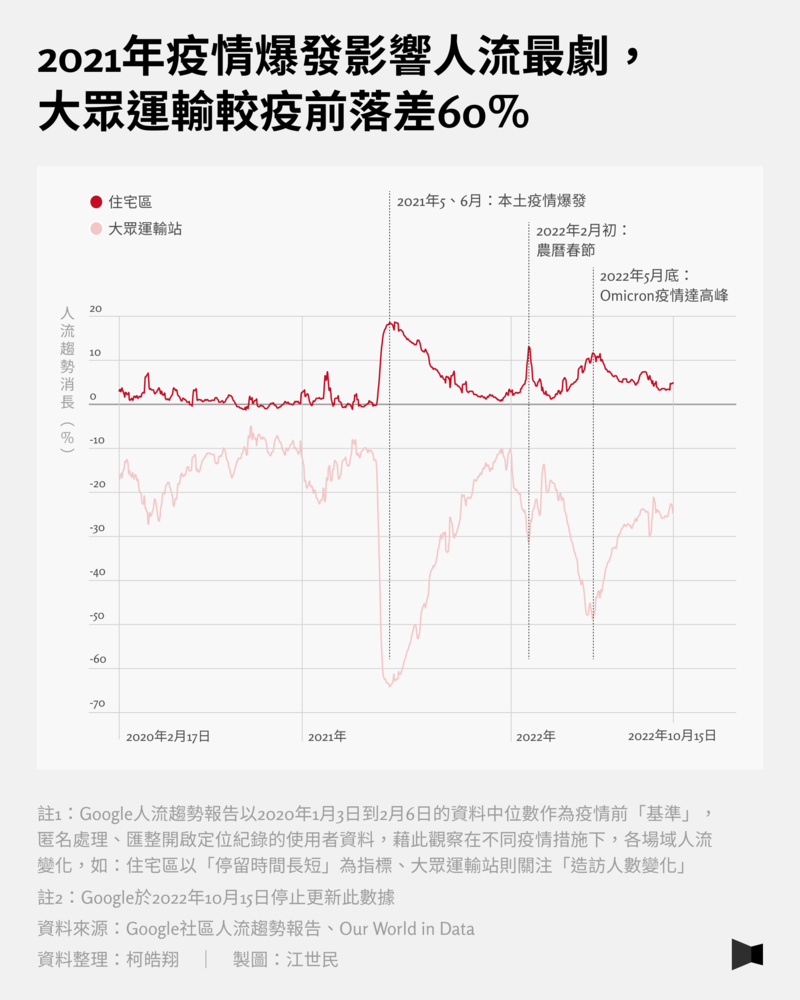
2020年疫情爆發初期,由於台灣採最嚴格的接觸者疫調、追蹤的清零手段,2020年一整年,台灣僅800多人確診,相較歐美都在一開始面臨嚴峻的疫情,台灣猶如活在「平行時空」,儘管生活有諸多不便限制,但確實在防疫上獲得很好的成效,因此企業並沒有採取居家辦公。根據Google社區人流趨勢報告顯示,當時台灣民眾使用大眾交通工具的比例,與2020年2月之前相比減少約25%。
直到2021年5月,自雙北蔓延到全台的三級警戒,台灣正式迎來第一波社區感染疫情,由於警戒時期要求嚴格,各企業也多採取居家辦公、學校停課,因此民眾留在家中的時間大增,影響最大的是捷運、公車等大眾交通工具的使用情況,在三級警戒期間,減少了約6成左右,民眾大幅減少移動,形同「自主封城」。小吃店限制僅能外帶、娛樂場所皆有使用限制,街上的人潮也比以往相比明顯減少。
隨著三級警戒結束,2021年下半年,大眾交通運輸使用又慢慢回歸日常,但Omicron疫情在2022年4月爆發,彼時人流又減少近5成。
新冠疫苗初期各廠牌多以2劑為完整接種劑型,第3劑為基礎追加劑,但研究發現,疫苗接種2劑,2個月後保護力即開始下降,Omicron變種病毒流行後,突破性感染增加,許多專家建議,接種3劑才算完整接種,高危險族群更建議追加接種第4劑。
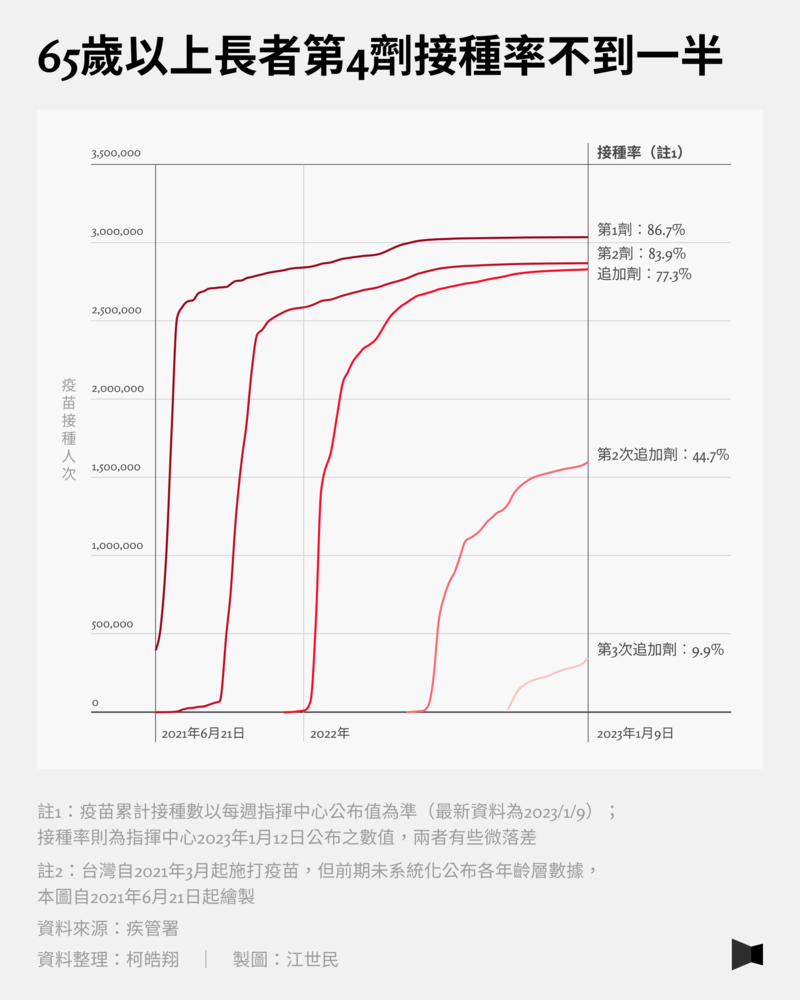
台灣的疫苗接種率,前兩劑接種率近90%、三劑完整接種率達76%。以65歲以上疫苗接種率來看,第一劑接種率86.7%、第二劑83.9%、追加劑(第三劑)77.3%、第二次追加劑44.7%,到第三次追加劑為9.9%。
黃立民認為,雖然生活已經與病毒共存,但疫苗可以有效預防重症,對於高風險、年者長者依然非常有效。「從頭到尾面對COVID-19的做法都沒有改變,就是打疫苗、勤洗手、戴口罩。打了疫苗就算感染,得輕症就不是壞事,但現在大家愈來愈不去接種疫苗,這就是問題關鍵。」
他表示,從國際研究來看,疫苗最快2個月效果就降低,目前每3個月就建議接種一劑疫苗,未來可能以3~6個月接種一劑疫苗為方向,「主因仍是病毒的變化速度太快,很快就減弱了疫苗效果。」王必勝也在1月5日的記者會中坦言,未來擬定一年接種2次mRNA疫苗或蛋白疫苗Novavax。
台大醫院急診醫學部主治醫師李建璋認為,接種疫苗的保護力維持時間,目前看來一劑比一劑短。他建議,未來疫苗應該要更精準地掌握時間接種,「以前只需要考慮覆蓋率,早打晚打只要有打就好,但現在要在疫情快上升的時候打,才能讓疫苗真的達到保護效果。」
針對確診過的民眾,李建璋說,確診後6個月再接種疫苗,此時產生的「混合性保護力」(hybrid immunity)是最強的,可以有效預防重症。不過,疫苗抗體濃度依然會隨著時間下降,在病毒沒有明顯變異或變強的情況下,可以依疫情狀況、是否前往高風險國家,選擇是否再補種疫苗。
此外,政府監測方面,李建璋建議,應持續統計每日的確診個案數,才能即刻監測疫情走向,「重症、住院率相較疫情發展晚2週;死亡數更是落後疫情4週的指標!」他認為,台灣應依照美國,積極採用下水道偵測系統,可以從下水道的病毒檢測狀況,提早1週預測疫情走向,「台灣要建立這個系統,共存不代表躺平。」對此,王必勝表示現已進行中。
疫苗之外,葉金川表示,目前看來重複感染比例並不高,未來若政策要長期接種疫苗,那就應以接種最新的疫苗作為優先考量;更重要的是,政府應該積極進行社區血清抗體檢測,了解是否幾乎多數民眾都感染過COVID-19,才能藉此了解台灣的疫情走向。
藥物治療的原理分成3大類:
- 阻止病毒在體內複製,包括瑞德西韋、兩款抗病毒藥物──默沙東的莫納皮拉韋(Molnupiravir)及輝瑞的Paxlovid都屬這類。
- 增強人體抗體反應,為單株抗體,目前台灣使用複合式單株抗體(Tixagevimab + Cilgavimab),但此類藥物對BA.2.75.2、BA.4.6、BQ.1、BQ.1.1、BF.7及XBB皆無效。
- 阻止身體過激的發炎反應,包括類固醇老藥地塞米松、安挺樂Tocilizumab(免疫抑制劑)、愛滅炎Baricitinib(免疫抑制劑)。
根據指揮中心最新修訂的「新型冠狀病毒(SARS-CoV-2)感染臨床處置指引」第22版建議,單株抗體、瑞德西韋與抗病毒藥物,都建議在病程早期使用,才能有效降低病毒對人體的傷害;而類固醇等用藥,則用以降低身體發炎反應,避免發生免疫風暴。
國家衛生研究院生技與藥物研究所所長謝興邦表示,由於病毒不斷變化,目前治療用的單株抗體已經宣告無效,美國也已經撤銷所有治療抗體的EUA(緊急使用授權);「3年疫情的戰爭下來,第一年有了疫苗,但疫苗可以預防重症,不能完全防止民眾被感染;此時高風險者感染後,能夠讓整體風險下降、『清理戰場』的就是抗病毒藥物。」
而抗病毒藥物的研發也並未停歇。謝興邦在疫情以來持續關注藥物發展,他表示,目前有兩款藥物正在發展,第一是日本塩野義製藥(Shionogi)開發的新冠口服抗病毒藥物Xocova(Ensitrelvir),已在2022年11月通過日本EUA,並與中國在隔月簽訂獨家販售協議;韓國則不願意給予EUA,希望該藥改申請有條件批准(conditional approval)。不過,該藥目前並未在大型醫學期刊提出預防重症數據,也還未提出價格,謝興邦說,對台灣與其他國家而言,就難以判斷是否需要採購。
另一款藥物是中國「君實生物醫藥科技有限公司」與蘇州「旺山旺水生物醫藥有限公司」製造的口服抗病毒藥物「VV116」。謝興邦說,這款藥是「口服版本的瑞德西韋」,臨床數據認為預防重症甚至高於Paxlovid,「這是科學上值得大家關心的藥物,未來如果藥物價格便宜,也應該考慮採購。」
(延伸閱讀:〈解藥,在哪裡?COVID-19全球藥物開發與進展〉)
葉金川表示,2003年SARS一役,時任衛生署長陳建仁、疾病管制局(現為疾病管制署)局長蘇益仁,以及現任疾病管制署副署長莊人祥等人,在役後做了許多詳細的檢討與整備,包括修訂《傳染病防治法》。COVID-19歷時3年,也應該要有一個總檢討,哪些地方做得好、做得不好,我們學到什麼、未來如何因應,才能讓這1萬5,000多條生命與各種努力有代價。
他表示,第一個面向在於「疾病控制」,例如長期血清抗體的檢驗,台灣人接種不同疫苗的效果分析,包括早期接種的AZ、雖然人數不多但依然值得研究的高端疫苗,雖然有一些干擾因子,但仍是很重要的研究,應持續進行且發表。
第二是「生技醫藥產業的建立」,包括檢驗廠、快篩、PCR的製備與檢驗能力;重新檢討台灣生技業的發展,以及疫苗發展如何在未來持續進行。第三則是檢討政府紓困等金錢投入,是否有用在刀口上。
詹長權強調,現在仍在疫情發展之中,是屬於「過程中的動態檢討」,不代表疫情已經成為過去式。他認為,自2022年5月Omicron在台大流行至今,死亡數是必須關注的重點之一。「光是2023年1月,平均一天死亡人數40人,2020、2021年甚至2022年的1月,死亡人數也都沒有這麼多;如果持續下去,2023年的COVID-19死亡人數依舊會上看萬人!」
他認為,雖然政策已從清零轉向共存,但指揮中心仍應有共存的目標,而非單看確診人數。他以鄰近且表現較佳的新加坡、韓國等國家計算,認為以台灣的人口數,每日確診數應低於千人、死亡數低於10人,控制到如今的10倍以下,才算是安全的與病毒共存。
※諮詢專家/台大流行病學與預防醫學研究所助理教授Andrei Akhmetzhano;台大臨床醫學教授、台大醫院急診醫學部主治醫師李建璋;長庚大學新興病毒感染研究中心主任施信如;台大兒童醫院感染科主治醫師、台灣感染症醫學會名譽理事長黃立民;前衛生署長葉金川;台大公衛學院教授詹長權;國家衛生研究院生技與藥物研究所所長謝興邦。
深度求真 眾聲同行
獨立的精神,是自由思想的條件。獨立的媒體,才能守護公共領域,讓自由的討論和真相浮現。
在艱困的媒體環境,《報導者》堅持以非營利組織的模式投入公共領域的調查與深度報導。我們透過讀者的贊助支持來營運,不仰賴商業廣告置入,在獨立自主的前提下,穿梭在各項重要公共議題中。
今年是《報導者》成立十週年,請支持我們持續追蹤國內外新聞事件的真相,度過下一個十年的挑戰。