國際時事
台灣人罹患慢性腎臟病、腎衰竭的比例,全球排名第一,洗腎人口超過 7 萬人,已成「洗腎王國」,登記等待換腎的人數高達 6,528 人。但這個在台灣與不少國家難解的缺腎困境,卻因《新英格蘭醫學期刊》(The New England Journal of Medicine)的最新發現,而帶來突破的曙光。
過去人們普遍認知上,接受腦死器官患者的捐腎或洗腎的存活率,會比移植不相配腎臟者的存活率要高;但腎衰竭人口比例僅次台灣的美國,近年擴大嘗試血型、組織型態不相容的活體移植,歐蘭迪(Babak J. Orandi)等人長期追蹤研究,在3月10日的《新英格蘭醫學期刊》(The New England Journal of Medicine )發表了這項研究報告〈HLAs 不相容的活體腎臟移植存活率調查〉。
這份研究顛覆不少人與部分醫界的認知。根據研究發現,移植不相配腎臟者的腎患者,不論短期或長期存活率,都比較高,若以8年存活率來看,前者存活率(76.5%)逼近長期洗腎患者(43.9%)的兩倍。
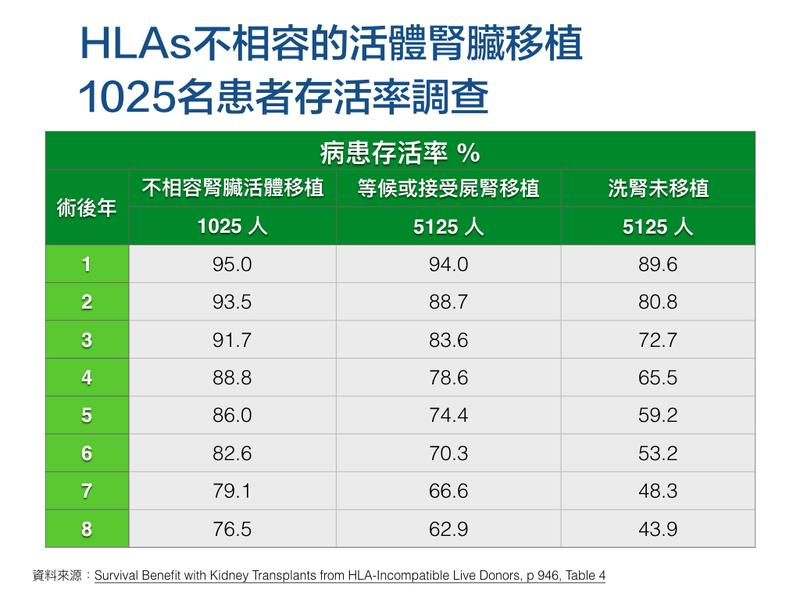
洗腎患者的長期存活率,遠不如移植一顆器官相容的腎臟,但不相容活體移植的存活率的突出卻出乎各界預料。國內腎臟移植權威、成功大學醫學院教授李伯璋接受《報導者》訪問時認為,這份統計結果讓人驚喜,他支持這樣的活體移植,直言:「要多唸幾次(研究報告),也許會再挑戰自己!」
- 第一型(HLA-class I)影響所有細胞核作用,分為 HLA-A、HLA-B、HLA-C 三種。
- 第二型(HLA-class II)僅影響部分細胞,如吞噬細胞,B 細胞,樹突枝狀細胞、被活化的內皮細胞等等,同樣分為三種:HLA-DR、HLA-DP,HLA-DQ 三大族群。
目前實證可行的方法,就是在進行移植手術前,透過「血漿分離術」(Plasmapheresis),分離出體內會攻擊新器官的抗體──像是把會產生攻擊性的漿細胞,替換為能夠抑制感染的白蛋白(Albumin),讓身體不會對新器官產生排斥反應。
這種移植前的作法稱為「去敏化」(desensitization),視患者情況,可能需要幾天到數週時間,腦死後捐贈的器官不能等這麼久,所以適合運用在活體捐贈。
臨床實務顯示,病患移植後重新生成的抗體,比較不會排斥新器官,若手術後病患仍有排斥反應,可以持續一段時間的去敏治療,服用抗排斥藥物(免疫抑制劑),同樣能改變身體對新腎臟的防禦機轉。
參與研究的約翰霍普金斯大學教授賽格夫(Dorry Segev)強調,研究資料清楚說明,腎衰竭患者除了苦等(不到)腦死者的器捐,如今還有其他選擇:「我們總說若找得到相配的捐贈者,就可以進行移植,但現在可以說,就算捐贈者(血型、抗原、抗體)與並不相配,我們仍然可以進行器官移植手術。」
沒有參加研究的耶魯大學醫學院腎胰移植主任庫卡尼(Sanjay Kulkarni)則強調,選擇移植的時間點是重要關鍵:
「接受移植前,病患洗腎的時間越長,越不利術後存活率。如果你有現成但無法配對的捐贈者,與其再等個 5 年看看有沒有相容的器官,你可以選擇儘快移植不相容器官,這份報告表明,儘管排斥機會較高,仍對病人有益處。」庫卡尼(Sanjay Kulkarni)
不相容的腎臟移植,在美國技術上已十分成熟,而且美國的活體器官捐贈觀念開放,法律也不同於台灣,並沒有限制五親等才能捐贈器官,不過,醫療費用負擔仍令人卻步。
在美國,若無醫療保險,腎臟移植手術約10萬美元(約新台幣323萬元),術前去敏治療──血漿置換術(Plasma Exchange)另需1~3萬美元,術後每年抗排斥藥物約需1萬美元。移植一個不相容的腎,至少花費400萬新台幣。
不過,就長期來看,換腎的醫療費用,仍比洗腎划算許多,因為洗腎一年的費用,就等於一次換腎手術。
腎臟病普及率全球第一的台灣,在不相容腎臟的移植技術上,表現如何呢?
去敏治療在台灣其實並不陌生,台大、成大、榮總、長庚等研究型教學醫院,都多次成功完成「血型不相容」的腎臟移植,李伯璋估計,應有100個左右成功案例。至於「組織型態不相容」(HLA-incompatible)的腎臟移植,李伯璋表示,醫界擔心排斥太嚴重,基本上不會考慮。3年前,成大醫院才首次嘗試,為紅斑性狼瘡男性完成的腎臟移植,病人術後狀況維持良好。
閱讀《新英格蘭醫學期刊》這份研究報告後,李伯璋說,台灣在血型不相容活體腎臟移植上,已經累積相當經驗,未來對於組織型態不相容的腎臟移植,他認為,現有醫療技術足以應付,國外已經證明可行,若能審慎評估,他非常支持台灣也能跟上。但也有醫師認為台灣洗腎品質高,不一定要走活體移植這條路。
醫療費用方面,健保局已於日前放寬健保給付標準,2016 年 1 月 1 日起,血型不相容活體器官移植前之前置作業、移植後之急性抗體排斥治療,所需要的血漿置換術都以納入保險範圍。
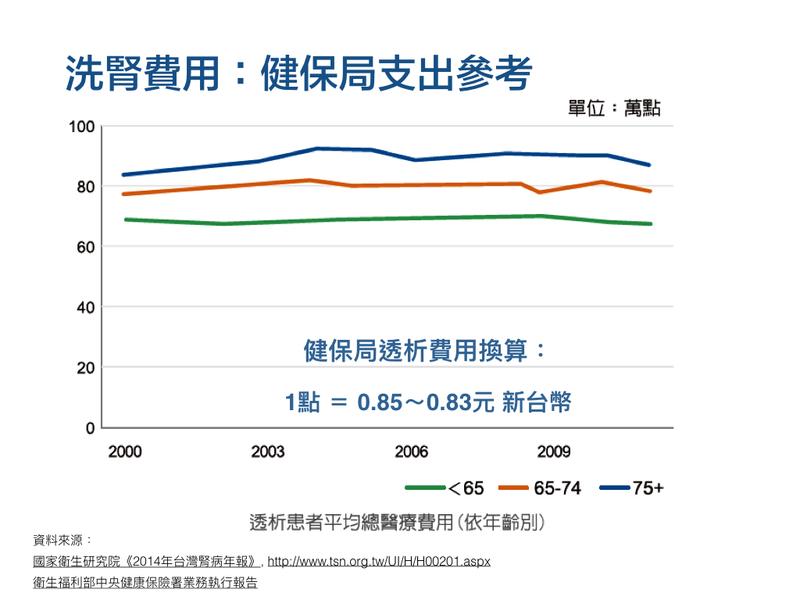
從健保局經費控制的角度來看,移植後抗排斥用藥花費每年約11萬,相較於洗腎每人每年65萬至70萬元的費用,費用較低。若活體捐贈能更普及,腎臟病友減輕手術負擔的同時,健保局每年高達453億元的洗腎支出,也可望控制。
台灣人會選擇洗腎的患者,多半是等不到腎。腎源不足外,多數人會擔心手術失敗、或抗拒服用排斥藥物;加上傳統觀念影響,台灣每年腦死器捐人數約100~200左右,比例遠低於歐美國家,等待換腎時間平均 4~5 年。而病人、親屬、醫生間往往不願多談活體移植(親屬捐贈)的問題,也讓台灣腎臟移植率僅有美國的六分之一。
多數腎友為了「活下去」,寧可選擇洗腎度日,不管是每週3到4次的血液透析(HD)、或是每天4次的腹膜透析(PD),作息與飲食都需小心控制,相當程度失去行動自由。
即便如此,美國資料顯示,40歲以上腎衰竭患者,兩年存活率約8成,洗腎對高齡病患的負擔更大,60歲以上洗腎病人平均餘命不到5年。腎臟移植後的壽命,卻能延長10~15年。
從科學統計來看,對於不幸遭遇腎衰竭的病友來說,比起繼續洗腎,接受移植除了確保更長的存活率,也有機會恢復生病前的生活品質。
罹患慢性腎疾多年的紐奧良的律師史密斯(Clint Smith),腎臟疤痕組織讓他的腎臟完全失去功能,2004年他先接受弟妹捐贈的一顆腎臟,但6年半後那顆腎臟再次失去功能,他被迫洗腎度日──每週4次、每次費時好幾個小時,終結了他的正常生活。
得知實驗性的「不相容之活體腎臟移植手術」後,他想接受手術一時間卻沒有捐贈者,直到久未聯繫的大學同學得知他的病情,主動接受醫院評估,符合資格後捐出自己的腎臟。
捐腎的大學同學花了6個月時間才完全復原,但挽救史密斯脫離洗腎生涯,恢復昔日活躍生活,術後至今4年新腎臟功能正常。且另有相關研究顯示,捐腎者的健康情況不受影響,恢復後體能狀況與其他人(未捐贈者)不相上下。
對於不相容活體移植的長期存活率,優於屍腎移植、洗腎病患,美國這份統計結果,能否在台灣帶來改變性的影響?
同時擔任台南醫院院長的李伯璋認為,台灣應該在活體腎臟移植上加緊努力。但台灣器官捐贈移植登錄中心執行長、林口長庚副教授主治醫師江仰仁則強調,台灣接受屍腎的患者與洗腎患者的存活率,都比美國的活體捐贈存活率高出不少;洗腎的高存活率讓台灣的病患與親屬考慮活體移植的時候,態度更加保守,畢竟捐腎雖然無礙健康、卻也沒有什麼幫助,患者積極不起來。
針對台美兩地的腎臟移植存活率的落差,江仰仁認為,原因在於台灣的醫療環境比美國好很多,對於移植病患的病情變化,醫生比較能即時掌握、醫治,推估台灣患者的存活率因而領先美國許多。在活體捐贈觀念未能推廣的現階段,江仰仁提醒,無需對洗腎、屍腎移植感到悲觀。
台灣腎源不足,腎衰竭患者等到合適腎臟的機會相當渺茫,不相容腎臟移植的嘗試,看似無可奈何,但《新英格蘭醫學期刊》的革命性發現,可能為枯等合適腎臟的病友,開啟過去難以想像的生機。
1. 器官捐贈者、受贈者之間,可能會因為血型、組織型態(tissue typing)不相容,在移植之後產生排斥反應。不同血型之間的排斥問題無需多言,而組織型態則是指「人類白血球組織符合抗原 (human leukocyte antigen: HLAs)」所造成的免疫排斥反應。
HLAs由細胞核第六對染色體所決定,在免疫系統中負責分辨敵我。HLAs分為第一型、第二型、第三型;前兩者會影響T細胞、B細胞的作用,第三型與免疫辨識無關。
- 第一型(HLA-class I)影響所有細胞核作用,分為HLA-A、HLA-B、HLA-C三種。
- 第二型(HLA-class II)僅影響部分細胞,如吞噬細胞,B細胞,樹突枝狀細胞、被活化的內皮細胞等等,同樣分為三種:HLA-DR、HLA-DP,HLA-DQ三大族群。
舉例來說,捐贈者的組織符合抗原鑑定為HLA-A2、A11、B60、B61、DR2和DR3;而受贈者的組織符合抗原為HLA-A2、A24、B46、B57、DR3和DR8,那麼彼此有4個不相符合。
若捐贈與受贈者的三對(6種)HLA都相符,就是最適合的配對(簡稱無錯配),移植後排斥反應較低, 五個則為其次,反之,若六個都不一樣(全錯配),那就是最差的,日後移植器官因排斥而喪失功能的機會很高。我國死亡捐贈的移植,75.9% HLA 配對結果,至少有3個相合。
2.〈Survival Benefit with Kidney Transplants from HLA-Incompatible Live Donors〉追蹤的不相容活體移植包括:血型相容、HLAs不相容,以及血型不相容、HLAs不相容兩類。手術前捐贈者(T細胞、B細胞)、受贈者(血清)三種交叉配對,抗體測試結果有陽性、有陰性。不過,研究未詳細載明個案血型、組織型態、抗體測試情況、比例。
3. 法定可捐贈者,除了五親等及配偶,等待移植者之間,也可與對方親人相互配對,擴大捐贈腎源的同時,也增加手術的成功機會,原理可參考以下影片說明。(影片來源╱Mayo Clinic )
4. 對於血型、組織不相容活體腎移植過程有興趣的讀者,可參考美國與英國兩份衛教手冊:Transplant Options When You Don’t Have a “Good Match”、Antibody Incompatible Kidney Transplantation
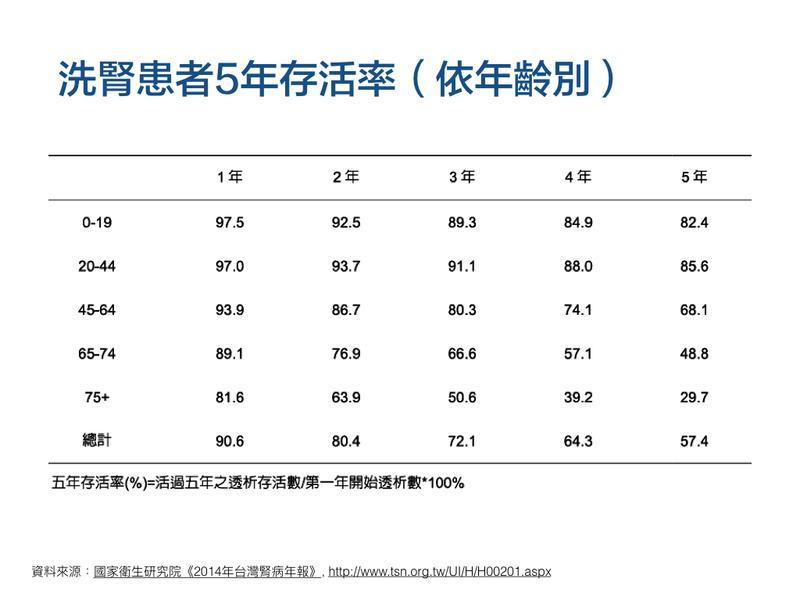
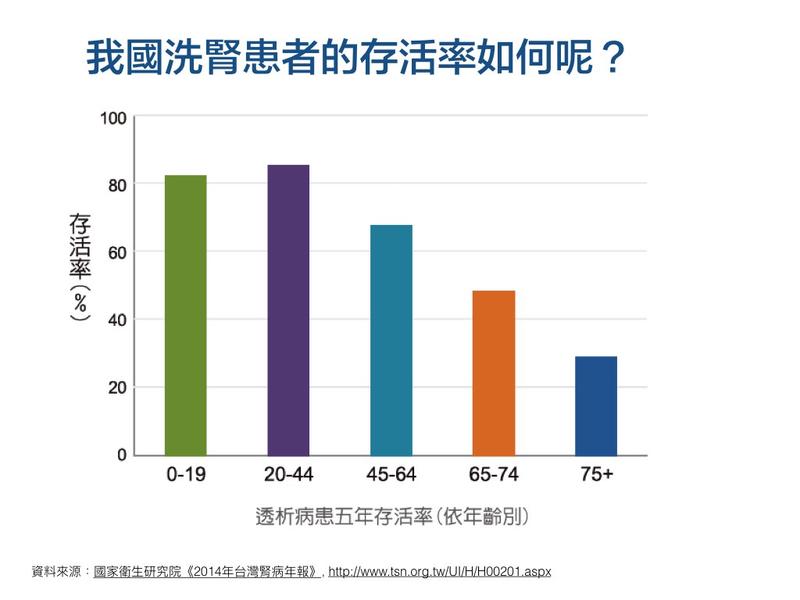
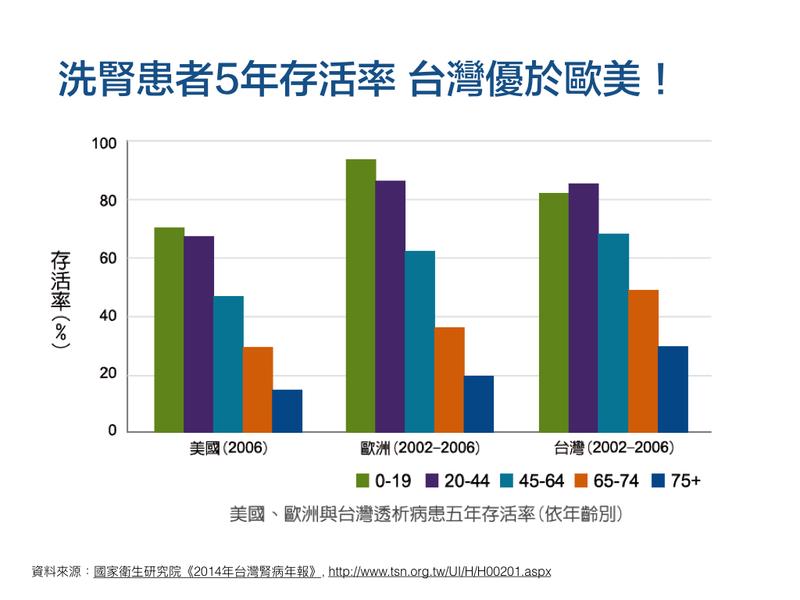
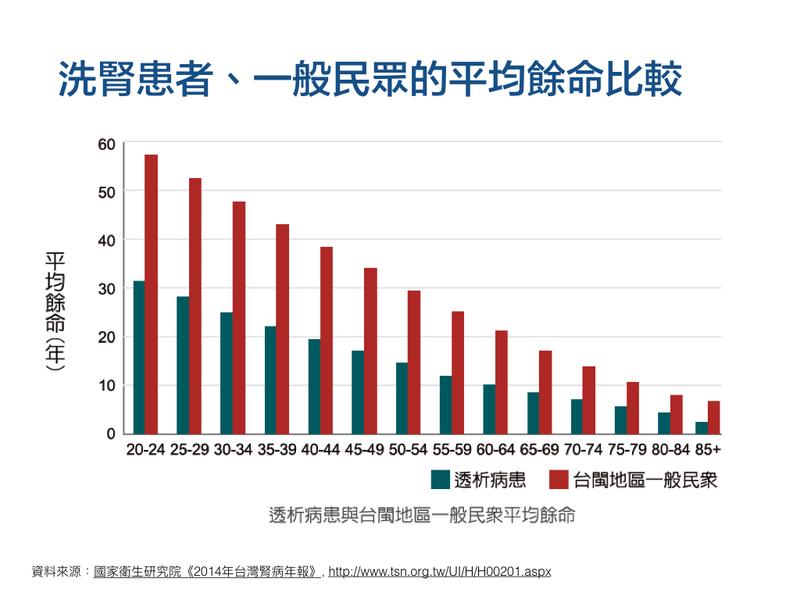
5. 根據國家衛生研究院《2014年台灣腎病年報》,台灣2002~2006年洗腎(透析)患者的五年存活率,高於歐美 10%~21%;而洗腎患者的平均逾命,約為一般民眾的一半,以20~24歲為例,一般民眾平均餘命57.3年,洗腎者平均餘命31.4年;60~64歲一般民眾平均餘命21.2年,洗腎者平均餘命 10 年。
想了解台灣慢性腎臟病的讀者,亦可參考國衛院2015年底發行的《台灣慢性腎臟病臨床診療指引》。
深度求真 眾聲同行
獨立的精神,是自由思想的條件。獨立的媒體,才能守護公共領域,讓自由的討論和真相浮現。
在艱困的媒體環境,《報導者》堅持以非營利組織的模式投入公共領域的調查與深度報導。我們透過讀者的贊助支持來營運,不仰賴商業廣告置入,在獨立自主的前提下,穿梭在各項重要公共議題中。
今年是《報導者》成立十週年,請支持我們持續追蹤國內外新聞事件的真相,度過下一個十年的挑戰。