
因Omicron病毒傳播力強、感染力高,COVID-19疫情在今年(2022)4月下旬在台灣迅速傳播開來,很多學校停課、很多人的工作也受影響,多數地方都減少「群聚」,但唯獨一個地方,反而是人滿為患、工作加重,那就是「急診室」。
台灣的確診病例數一度一天高達8萬到9萬例,民眾身體不適、疑似感染,或要開立確診證明,就全往急診跑,導致急診外大排長龍,帳篷一個個搭起,各醫院加派醫護人力努力幫大量湧入的民眾篩檢,但急診室裡還會有其他疾病的患者等待治療。我們採訪了多家大醫院的急診醫師都表示,4月下旬到6月這段期間,急診病人多了4~8倍,還有醫師表示,最高峰時期平均每2分鐘就湧入一個病人,是20年從來沒有見過的狀況!
4月下旬到5、6月期間,Omicron疫情爆發,全台每一家醫院的急診跑來許多想要做PCR篩檢的患者,甚至連沒有症狀或輕症的患者也擠滿急診,這段期間各醫院的急診室情況慘烈。

從健保署資料看來,2020到2021年,COVID-19疫情的Alpha、Delta病毒株來襲時,因為民眾害怕出門,急診就醫人數而下降。不過,今年4、5月後,Omicron風暴造成本土疫情升溫,1月到5月全台的急診案件總數,和2021年同期相比,成長了14.3%,多了近37.5萬件的就診數量,醫學中心急診案件數也增加6.6%。這還不包括初期大批湧入急診、單純來做PCR篩檢的民眾。
以桃園市為例,在這一波本土疫情確診數持續多天破萬,最高逼近兩萬名確診,是全國名列前茅。其中,衛生福利部桃園醫院(以下簡稱「部桃」)收治個案最多。
因為疫情下,仍然會有一般的急診病人。「平常我們醫院每個月急診人數近7,500人,今年5月則迅速增加為18,000人,6月仍高達11,000多人,短時間內變成2倍多。」部桃急診醫學部主任鍾亢心有餘悸地表示:
「急診已經踩在崩潰的那條線上。」
位於疫情重災區的新北巿,只有亞東醫院一家醫學中心,疫情前急診室就很塞,平均每月急診就醫人數約達1萬人次,今年5月,單月急診人次約15,000人次,急診量也比平常增加50%;通常每天大約就診人數在300人左右,疫情時,也曾高達750人次,增加1.5倍。
疫情下,台北巿的新光醫院、台南巿的奇美醫院的急診室病患,最高也暴增2倍到4倍,台北新光醫院急診醫師張志華說:「還有醫院這段期間人數增加了7、8倍之多。」

張志華表示,新光醫院平均一個月急診約3,000、4,000人,疫情後一下子暴增至4倍,一個月有12,000多人急診,其中有7成來做PCR篩檢,症狀相當輕微,但還是必須花很多醫護人力來處理,簡直是要急診變魔術才能去處理這些量,甚至有時連做檢傷分類都來不及。
「我們要用平常的人力,去處理如『海嘯湧入』的病患數量。」
部桃急診往門診區,最高峰時排了200、300公尺長的病人,急診外空地處和車道全擠滿人,甚至連救護車也一度無法通過。曾經有工廠半夜11點多,用2~3輛遊覽車載著外籍移工到急診做篩檢,醫護忙到凌晨1點半才結束。
部桃急診醫學部急診科主任曾士芬說:「那時主治醫師幾乎無法休假,每月必須多上3~4天班。」鍾亢則形容,護理師每天工作量都很大,而主治醫師目前沒有在《勞動基準法》保障和規範下,一度幾乎沒辦法休假。
並且很多醫護人員本身也感染,必須隔離不能上班,醫護人力不增反減。以奇美醫院來說,醫護感染率大約20%左右,「原本醫護1人只要照顧5名患者,有段時間變成1人照顧7人。人力因確診而減少,也造成民眾滯留急診的時間拉長,」台灣急診醫學會常務理事、奇美醫院急診醫學部部長許建清說。
「這樣下去不是辦法,」亞東醫院急診醫學部主任蔡光超說,為了紓解大量PCR篩檢人數,亞東醫院開設檢疫門診、社區篩檢站等方式,將輕症患者引導分流,讓急診專心救治急重症患者。即便如此,急診負荷量依舊比平常多很多。
許建清也以院內急診為例,當時本土疫情出現每天5萬至6萬確診病例時,長達兩週時間,每天急診湧入500~600人,1個月累積1萬多人,全是為了做PCR篩檢的民眾,擠爆急診,這還不包括一般的急診患者。為了紓解短時間內暴增的篩檢量,奇美醫院則利用先前設立的「疫病門診」進行篩檢及處理輕症患者,避免院內急診空間擁擠,減輕急診負擔。
張志華認為,疫情造成急診室塞車還有一個原因,4月後疑似病患增加時,初時政策上還是以時間較長、採檢較麻煩的PCR確診為主,當時有醫療人員建議應讓快篩陽性就代表確診,減少跑到急診純做PCR篩檢的人,但政府政策未立即做出改變,讓急診湧入大量篩檢的人。
那時,急診醫師群組裡,訊息每天響個不停,醫師們不停地通報急診災情:
「各醫院急診已成了災難現場。」、「已經中午了,急診還在處理上午的人潮。」
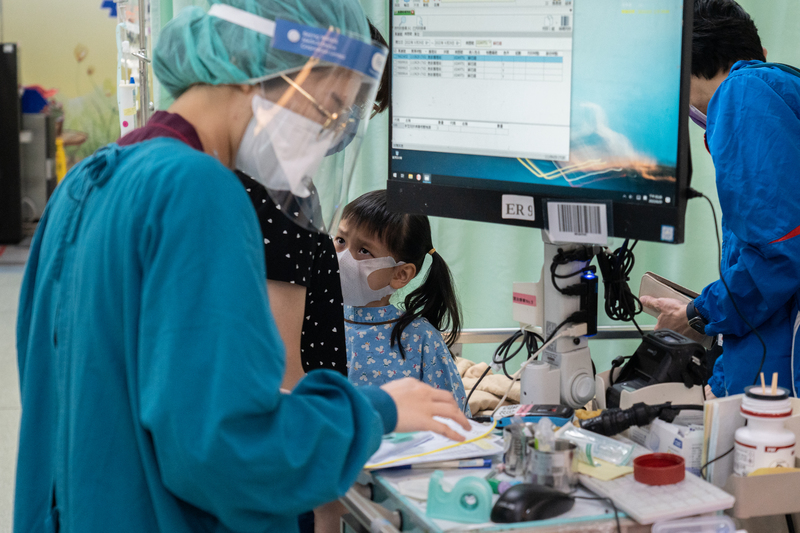
除了一般急診,兒童急診也難以倖免。林口長庚兒童一般醫學科醫師、台灣兒科醫學會兒童急診次專科委員會主任委員吳昌騰表示,受到Omicron影響,以新北巿土城長庚醫院兒科為例,一天來診量約達600多人次,最高峰時甚至於2分多鐘來1名病患,醫院外頭排著長長的人龍。
「這是當急診醫師20年來沒有碰過的情況,」吳昌騰表示,平日12小時看兒科診85人已屬於量多,那時每天看診人數從90、100人,一直到暴增為120人,每天都在「寫歷史」!
醫護必須身穿兩件隔離衣,戴著N95口罩及防護面罩,每天從早上7點到晚上7點的12小時裡,在戶外30度氣溫下看診。吳昌騰形容:「看診前一定要吃很飽,因為不知道何時能吃飯。」而且一邊看診、一邊大量流汗,一有空只能趕緊喝水及上廁所。即使已經可以換班,但有意外發生時,不可能準時交班,沒有人知道何時會結束,只能咬牙撐下去。
之後醫院也依疫情發展,滾動式調整流程,像設立專區做PCR篩檢,改善急診壓力,吳昌騰說:
「那段時間真的很可怕,很多醫師都覺得急診班很難上,但大家都知道一定要堅持下去。」
直到5月26日,中央流行疫情指揮中心宣布民眾使用快篩試劑結果陽性,經醫事人員確認即為確診,加上診所也開始透過視訊診療及協助陽性判定、地方衛生局設置車來速篩檢站等,才讓快要撐不住的急診醫護,終於能喘口氣。

這段時間,急診有另一項挑戰。
醫院增加專門收治確診者的COVID-19專責病房,但整體醫護人力沒有增加,所以其他一般的病房變少,有些需要開刀的患者住不進醫院。
以奇美醫院為例,平常從急診到住院平均約16小時,但因部分病床被用於COVID-19確診病例,最高峰時,一般患者等待病床的時間是平常2~3倍,約需等上2~3天時間。而確診病例若需住院,通常會安排立即住院或先在急診隔出所謂的「專責病床」治療等待病床。
張志華說,這段時間還曾發生心肌梗塞、呼吸衰竭或敗血性休克等患者被送至急診,但因沒有加護病房,聯繫轉院也轉不出去,只能待在急診走道等待。然而,急診並不像加護病房有密集監測的儀器以及充足的人力,患者待在急診風險很高,他坦言急診只能盡力做能做的,而患者真的是「看運氣能不能等到病房」。
鍾亢也說,急性心肌梗塞患者必須在90分鐘內進行心導管手術,但疫情期間確實會延長時間,一方面是患者必須做PCR,另一方面確實加護病房不夠,當時真的非常擔心會出現像香港一樣的狀況,因為嚴守清零,壓垮醫療量能,甚至很多年長者於急診走廊枉死。有一度台灣也很危險,由快篩取代PCR確診以及基層視訊判定陽性等政策若再晚1、2週,急診人數未能減少,香港情況就可能在台灣重現。
在兒科急診方面,吳昌騰認為,更大的挑戰來自於陸續開始出現兒童哮吼、腦炎等重症確診者,讓急診醫護壓力爆表。
「第一次看到哮吼,這麼可怕!」吳昌騰說,過去看的哮吼病患多數是聲音沙啞,Omicron造成的哮吼,瀕臨呼吸衰竭,且呼吸時胸凹幾乎是前胸貼後背,他收治過1名11個月女寶寶,來到急診時嚴重哮吼,如果不趕緊插管,可能會死在急診。吳昌騰當機立斷,緊急推至急診的負壓隔離區,1小時內完成插管。碰上這樣緊急救治的小病童,考驗著急診醫護的應對能力。

「急診這些情況,其實不應發生,」張志華認為,有全世界的疫情發展為借鏡,還是慢了半拍,其實這波疫情多為輕症,應回歸與流感一樣,重症才做採檢通報,才能減輕醫療量能的負擔。
「急診設立24小時目的,就是為了急重症,」鍾亢說,透過這次震撼教育,應有記取教訓。在現有健保體制下,原有的醫護或急診人力及資源已幾乎用到極致,當災難一發生,根本沒有餘裕應付。事先準備及演練非常重要,才能應付下次可能發生的災難。
曾士芬也提出,這次也發現,在整合醫院病床等資源上,還是沒有辦法得到即時的訊息,仍然有很多醫院必須自己一家一家詢問有沒有病床。未來如何改善即時資訊更明確,是重要工作。
許建清說,急診醫護訓練有素,突然湧入大量病患還不是最擔心的事,更擔心的是後援不足,例如沒有病床,病人就沒有辦法從急診轉出去。影響急診壅塞的主因,一直是轉出的問題,這攸關整體醫療系統,包括健保、照顧問題等。雖然政府與醫院都積極處理這部分問題,但他坦言,截至目前,「急診壅塞的問題一直無法有效解決。」
以重度級急救責任醫院急診即時訊息資料來看,今早(7月22日9點46分資料)台大醫院等待住院病人有80位,高雄長庚醫院有93位,中國醫藥大學附設醫院74位,另有多家醫院的等待住院壅塞程度,均處於紅色的高標等級,顯示急診壅塞狀況仍相當嚴重。
台大醫院急診醫學部醫師方震中也認為,除了新冠期間大量病人湧入之外,病人如何轉出急診室問題更大。長久以來健保對住院給付相對較低,一般醫院沒能力或資源照顧;民眾對小型醫院也比較沒信心,習慣跑到大醫院急診。普遍來說,住院病床不夠,急診病人沒有病床轉出去,這也是長久以來,台灣急診難解的壅塞問題所在。
台大醫院急診醫學部醫師方震中指出,疫情下突增的大量急診人潮,在篩檢等政策修正後很快改變,但台灣急診室壅塞是長年的問題,主要有3段壅塞:
- 湧入(Input):大量病患來到急診室,例如COVID-19疫情時,急診湧入大量PCR篩檢者。
- 控管(Throughput):流程及檢查、檢驗等效率順不順暢。
- 轉出(Output):急診病人去處,也就是出院或住院程序是否順暢。
作者/陳麗婷 踏入媒體圈10多年,採訪帶著我看見不同人的人生百態。
攝影/陳曉威 努力用影像連結訊息與感知、在溝通與表現之間尋找平衡。
設計/鄭涵文 曾任記者寫很多字,現下更專心畫畫。平生無大志,喜用圖像化繁為簡、嘰嘰喳喳說故事。成就感來自觀者看圖後的會心一笑。
設計/吳政達 平面設計師,擅長用設計解決疑難雜症。喜歡看著有趣的事情在眼前發生,夢想是開一間24小時的早餐店。
核稿/楊惠君 從沒有手機和電腦的時代開始當記者。記者是挖礦人、是點燈人、是魔術師──要挖掘世界的不堪,為喪志的人點燈,將悲傷的事幻化成美麗的彩虹⋯⋯常常會失敗,但不能放棄去做到。
責任編輯/陳韻如 新聞系畢業後,就投入編輯這份工作,非常努力讓每一篇報導都美美的呈現在讀者面前,希望你也喜歡這篇文章。
※想看更多深度兒少新聞報導,請至《少年報導者》官網。
深度求真 眾聲同行
獨立的精神,是自由思想的條件。獨立的媒體,才能守護公共領域,讓自由的討論和真相浮現。
在艱困的媒體環境,《報導者》堅持以非營利組織的模式投入公共領域的調查與深度報導。我們透過讀者的贊助支持來營運,不仰賴商業廣告置入,在獨立自主的前提下,穿梭在各項重要公共議題中。
今年是《報導者》成立十週年,請支持我們持續追蹤國內外新聞事件的真相,度過下一個十年的挑戰。










