
今年(2020)6月8日健保署公告,擬將民眾自付差額的8大類、352項醫材公告統一「天花板價」,只要同功能、不同廠牌均採同一上限價;原欲替民眾醫療支出把關的健保署,捅到輿論馬蜂窩,醫界、甚至民眾撲天蓋地質疑,價格加蓋恐限縮高價新興醫材進入台灣巿場的空間,驚動總統蔡英文也在Facebook發文滅火。
一個多月來,衛福部、健保署重新和各專科醫學會及業界代表協商,新的政策出爐:今年之前已登錄的舊醫材,仍朝向各分類合理百分位訂上限價;今年1月1日之後的新醫材,將重新分組分類,依已公告實施的藥物支付標準「醫療科技評估方法(Health technology assessment, HTA)」、即按臨床實證等級訂定給付比例。健保署今日傍晚發出新聞稿強調,新案仍按原先規畫時程,在8月1日正式上路,加強異常值的醫材管理。
表面上看,健保署仍達到最初「管理」收費亂象目的,但為何這回醫界和業界可以接受?最後能達成共識的根本關鍵,其實不在「上限」,而在用什麼「價格」計算。
醫材巿場管制,直接影響的是醫療器材商。然而,在這一波翻天覆地的醫材上限價風波中,獨獨缺的便是醫材商的聲音。《報導者》走訪業者及進口醫材商組織,揭露上怕開罪健保署、下怕牽動醫療機構的醫材廠商,真正的威脅和危機在哪裡?
「6月9日健保那個(醫材上限價)的公告一出來,我們就接到好幾個醫院來電話,要求『重新議價』;甚至還有的說,如果議價來不及趕在8月1日(政策上路)前完成,新的價格還是要回溯追記從8月1日起算,」一名進口醫材商無奈說。
為什麼醫療院所忙著重新議價?
一個醫材廠商賣給醫院100元、即進貨成本價;但醫院可以賣給民眾120到130元、即巿場售價,進價和售價之間存有價差,醫界以「管理費」稱之。每個醫材可以談到多少「管理費」,就依各個醫療院所議價能力和不同業者可議價的空間而異,業者透露「(管理費)一般行情在20%左右」。
健保若要依上限價逐年調降價格,「但醫院還是要拿足原本20、30%的價差,反過頭來就是要醫材商重新議價後降價,按照健保署原本規畫,每兩年要價量調查逐年下調20%,形同原本售價被打8折、2年下來就要變64折,這樣怎麼吃得消,」醫材商指出,台灣的健保給付新政策出來,許多進口醫材商都接到來自國際總公司的「關切」。
醫療相關的價差爭議,最早來自藥價差。健保成立初期,因源自公、勞保時代的部分藥品單價偏高,且尚未落實藥價基準,發現健保支付給醫事機構的藥價,與醫事機構實際探購價落差極大,早年被稱為「藥價黑洞」,曾驚動監察院和檢調都展開調查,經歷次健保署藥價調查,迄今已調降逾千億的藥價差。
然而,健保給付也確實未能涵蓋醫療機構採購、管理和儲存等成本,一定範圍內的價差可以支持醫療院所經營成本。2000年二代健保法修法時,民間團體和當年幾位在野黨立委,以加拿大和日本的經驗、合理價差約為15%,主張直接入法,後來未能通過,但目前被認為是較合理的價差空間。
醫材則尚未展開價量調查,此次原本健保署欲藉差額給付醫材上限政策,首次進行醫材的價量調查,便觸動醫界和業者敏感神經。

由21個進口醫材商組成的台灣先進醫療科技發展協會(Taiwan Advanced Medical Technology Association, TAMTA),日前和部長陳時中會面,傳達業界心聲。
TAMTA理事長許樞龍說,「我們不同意設上限,但理解健保署和衛福部必須善盡管理之責。」若不得已要設上限價,他們也只能「被妥協」;業者最在意的還是,用什麼價格計算?分類分組要怎麼做?
事實上,此次規範的8大類醫材:人工水晶體、特殊材質生物組織心臟瓣膜、淺股動脈狹窄塗藥裝置、冠狀動脈塗藥支架、特殊功能人工心律調節器、複雜性心臟部整脈消融導管、特殊材質人工髖關節、調控式腦室腹腔引流系統。其中,人工水晶體和冠狀動脈塗藥支架早在2014年和2015年就開始實施上限價;健保署今年度欲進行的是第二波的上限價管控。
現行制度下,人工水晶體和塗藥支架上限價計算基礎採品項別,以健保比價網所登錄收費金額標準分布之70百分位,逐年採滾動式檢討;尚未登錄收費標準,則暫以同功能醫材品項收費標準上限值之最低價為收取金額上限值。此兩大類上限價實行已5、6年,為何不見反彈?
許樞龍解釋,現在的上限價是售價的70百分位,上限解決了比較誇張的30%極端值,而且是以「品項別」來計、就是自己產品和自己比,有新的產品進入巿場後,會自動產出新的價格,「後來 (6月9日健保署) 公布的是畫在進價的價格,雖然上限會再加給20%空間,可是我們不知道20%的標準的母數是什麼?又說要依據公立醫院和醫學中心的採購價,據以進行價量調查,價格不可測,而且有9成的8大類的差額負擔品項都被影響到,這也是為什麼醫界完全反對的原因。」
健保署長李伯璋接受《報導者》採訪時也坦承,他起初並不明白,為何醫界反應如此激烈,進一步溝通後才知道,關鍵在「採計價格」差別,採計價格確實應涵蓋醫院管理成本,新案會採末端的售價,「我們是要針對脫序的定價來處理,但現實面還是要考量,」他也強調,「醫材20多年都沒有人管,很亂啊,我們還是要好好去整頓,一步一步改善。」
健保署醫審及藥材組專門委員黃育文說,第一波人工水晶體和塗藥支架部分上限價實施後,即曾發函給醫療院所把價格調整在公告的合理範圍內。若沒有調整的話,系統發就會發出警示通知,或是也有民眾發現超過上限向健保署投訴,「其實我們就是請醫院調整,醫院多半只是沒有注意到超過上限價,也沒有真的祭出過罰則。」
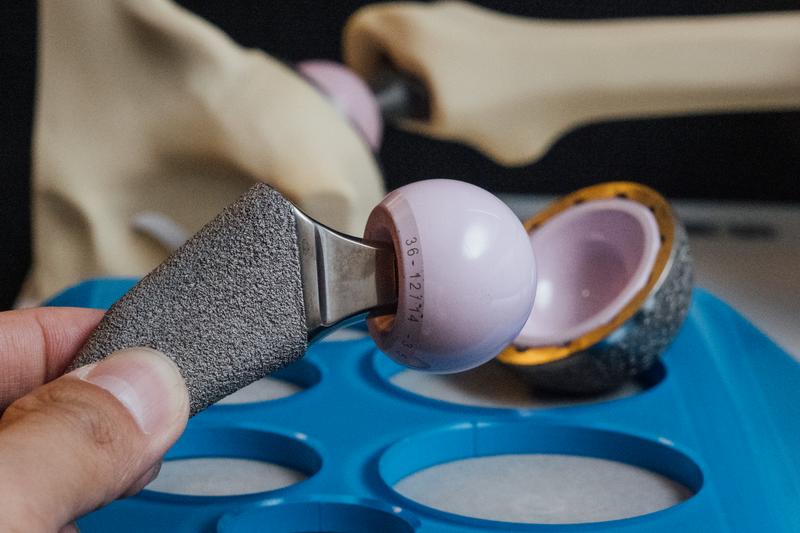
健保署企圖以藥價管制的方式全面管理醫材,但為何巿場規模較小的醫材,反而激起業者存亡威脅感更強?
許樞龍表示,醫材和藥品最大的差異在於,藥品專利期有20年,專利期價格可以獲得保障,「醫材的輪替很快,3、5年就會推出新的一代,新產品的價格就會加疊上去,」但光申請藥證和健保核價可能就要1年半到2年。亦即,一個新的醫材商品在巿場上的「壽命」,也許就只有短短3、5年。
在台灣,全民健保是強制納保、又是單一保險人制度,為保障民眾最大利益和健保資源,同一種功能的醫材,若健保已有給付,醫院不得收自費。因為一個手術費用中,包括醫師手術費、材料費、麻醉費,醫材只是其中一部分,除非民眾全部以自費身分就醫,否則醫院不能切分拆解,一手拿健保醫師處置等費用、一手又向民眾收全自費醫材的錢。
「所以,我們就算不接受健保核價,也幾乎沒有回頭走『自費』巿場的空間,因為98%醫療機構都和健保特約,手術的材料和技術費,醫院還是會去申請健保。除非全自費醫院和診所,才不會受約束,但那個家數太少了,」許樞龍指出。
一個新興的醫材要進入台灣巿場,要向食藥署申請藥品查驗登記、然後要向健保署取得核價證號、再向地方衛生單位申請核價。最後有3種可能:功效極佳、且是重大的創新醫材,健保過去沒這類品項,不滿意健保核價、可以選擇全自費;功能有增加、但效果超越原本健保給付品項,則可爭取全額給付或差額給付。
「譬如達文西手術,當年完全是新的東西,由醫學會提出相關支付標準,健保沒有這個項目、也沒有給付價格,就會讓它先賣自費。但像人工水晶體,這個大類品項已經有了,健保核完價可能認為和其他健保品項功能差不多,就核同樣的2,744元,看廠商接不接受?不願接受2,744元,廠商也沒辦法進入台灣巿場。如果功能和原來品項差不多、又比健保品項好一些,健保才會開放你進入差額負擔巿場,」TAMTA祕書黃柏勳解釋。
私立醫療院所協會祕書長吳明彥認為,「以人工水晶體為例,10年前給付2,744元,因為只有健保產品就算了;現在你要給付這個錢,管一個6萬、10萬的產品,這不符合比例原則。而且,廠商還不能不接受。」

依健保署統計,8大類差額給付醫材中,去年度使用人次以特殊功能人工水晶體最多、約9萬人次;第二為冠狀動脈塗藥支架,約3萬人次;第三為人工髖關節,約5千人次,這3項占比就超過整體9成。實施上限價,影響最大的也是這3大類。
- 特殊功能人工水晶體:90,000人次。
- 冠狀動脈塗藥支架:30,000人次。
- 人工髖關節(整組):5,000人次。
- 特殊功能人工心律調節器:3,000人次。
- 調控式腦室腹腔引流系統:2,500人次。
- 特殊材質生物組織心臟瓣膜:1,000人次。
- 治療淺股動脈狹窄之塗藥裝置:1,000人次。
- 治療複雜性心臟不整脈消融導管:300人次。
資料來源:衛生福利部中央健康保險署
其中,人工水晶體和塗藥支架雖然已設上限,但第一波是以品牌分類,第二波改以功能分類,重新協定功能分類是二次協商另一個重點。
黃育文指出,原本依國內生產總額(Gross Domestic Product, GDP)、國際價訂價計算,醫院協會其實就以採購價加給20%,沒有異議,「8大類裡面除了人工水晶體之外的7類,都是採購價加給20%,只有人工水晶體用醫學中心和公立醫院的採購價的中位數除以浮動點值,去校正的價錢來當分組分類(grouping)的費用,這樣訂完,89%的品牌都超過這個費用、得降下來,大家覺得降得有點太多。」
眼科醫學會常務理事、三總眼科部主任呂大文指出,眼科的生態比較特別,70%都是開業醫(即醫師本身即為經營者),診所的病人形態和醫院不同,也會因地域性有差異,醫院使用高價差額的人工水晶體患者普遍比診所少一點,「有些特殊行業的人員,像飛機機師,因為要快速調節遠近焦距,就比較會選擇多焦或雙焦的人工水晶體,這些大約8成都有商業保險。」
但高價水晶體的功能值不值得,因人而異。不久前才換人工水晶體的台北仁濟醫院總院長李龍騰,就在Facebook自曝,自己換的是健保全額給付的基本款。
「儘管同功能,但不同廠牌的效果和價格,當然還是會有差異,我們最擔心的是,有品牌的公司和比較先進科技的公司,反而會被仿製的公司比價比掉了。你問我怎麼分類最好?352項的差額品項,當然是分352項最好,」許樞龍說。
一年逾7,000億的全民健保中,藥價佔了高達27%、逾2,000億;醫材不到300億、僅3.9%。藥價調查已進行多次,醫材的巿場合理價差究竟在哪裡?外界則無法窺知。許多人主張,優化目前健保的醫材比價網,以公開透明的價格,讓巿場競爭自然篩掉不合理的價格。
然而,健保比價網早於2014年6月即上線,有達到效果嗎?
一名中型醫院的高級管理階層,去年因久咳不癒和體力變差,加上菸齡很長,原本懷疑肺部有問題,進步檢查卻意外發現,3條心血管阻塞都超過90%、阻塞位置達11處。自家醫院心臟內、外科會診,建議轉到醫學中心做支架,「那時做的是塗藥支架,5根支架一共花了30多萬元。」雖然是資深醫院管理者,他根本不知道有什麼健保「醫材比價網」,甚至他工作醫院往來的支架廠商,願意便宜提供支架,「要我直接拿去給自家醫院的醫師裝一裝,不要說我們家的醫師不敢、我自己也不敢,那時候保命才重要,哪有心情考慮錢的問題。」他和一般民眾一樣,還是選擇醫療技術較純熟的醫師治療。
另名醫管系教授也提到,自己的母親裝新一代的人工水晶體後,遠視、近視一併矯治了,那是一個6萬的人工水晶體,他知道這個部分健保有差額給付,所以問了醫師:「是不是可以扣掉健保的錢?」醫師說:「6萬是已經扣掉的。」連研究健保政策的學者也無法對價格驗證,「醫師喊多少就是多少、民眾只能接受。」

醫療專業的高門檻和資訊不對等,即便連有專業背景的人都無法判斷,台灣大學公共衛生學系副教授郭年真以健保大數據進行醫材使用的分析,證實了這點。他指出,其實民眾並不了解,健保全給付的品項跟差額負擔的品項,到底有什麼不同?而是接受醫師的建議。
他以不同社經特性,把病人根據投保的職業類別分為雇主、一般受雇者、醫師、醫事人員、公務員、農漁會會員身分投保,看他們選擇差額給付的塗藥支架或者全額給付的金屬支架選擇會不會不一樣?再根據投保薪資去看,同樣投保身分者,選擇在不同醫院會不會有差別?
郭年真的研究顯示,不僅是愈高社經地位的職業別、收入愈高的病患,愈容易選擇塗藥支架;同時更發現,即便是收入最差的一個群組的病患,在偏好使用塗藥支架的醫院,使用塗藥支架的比例也高達57.6%,比同樣社經地位、在相對不偏好使用塗藥支架的醫院比例高出4倍多。
該研究顯示,任何職業病人,其實都會受到醫院是否偏好使用塗藥支架的影響。例如漁民在一般相對不偏好使用塗藥支架的醫院,只有12.4%會選擇塗藥支架;但在偏好使用的醫院,就有55.5%的比例選擇塗藥支架。
「我們很訝異的發現,這樣的差異竟然也出現在本身是醫師的病人身上。」郭年真也進行了人工水晶體和髖關節的相關研究,發現呈現的趨勢一致。

「這次醫材風波這麼激烈,老實說我嚇了一大跳,」最近出版《2030健保大限》一書的前健保局(現改制為健保署)總經理張鴻仁分析,「這顯示醫界、特別是年輕醫師,對健保管制的反彈超乎想像的大。這是健保總額實施後的壓力鍋,總額加了一個蓋子、又要做價格管制,讓醫界覺得加了兩層蓋。」
「健保實施之後,醫療手術費、診察費都被壓下來,醫師收入就有下降,」年輕世代的新光醫院心臟內科醫師陳冠任說,以心臟放支架手術費,人的心臟總共有3條血管,但一次處理幾條血管的給付不同,「處理一條是4萬4千點,再乘以每點的點值,處理兩條是6萬點、3條是7萬6千點,但醫師拿到的手術費用只佔其中2到4成。」
陳冠任強調,並不是醫師使用愈好的醫材、拿到的錢會更多,「醫師收的是手術費,就是我們只收放支架這個動作的錢,所以放支架的價格對我們的收入沒有太大差別。這次醫界那麼團結反對醫材設立上限,不是為了自己收入,是真的怕影響台灣未來醫療水準。」
對於資深的嘉義基督教醫院骨科主任趙麟宇而言,他更憂心的則是,健保給付失衡,近年主要增加投資在高價癌症、洗腎項目,導致其他有些效果顯著的產品,沒辦法納入健保全額給付,迫使醫院和醫師反而必須用自費醫材。「以骨科來說,像是一些高價鋼板、鋼釘,明明和健保全額給付的產品在功能、恢復上都有明顯差距,但20年都沒有納入健保;另外原本的骨髓內釘退出健保巿場,現在醫院只剩下鈦金屬的,都變成要自費。」
「健保的任務應該是弭平貧富差距,使收入低的人也能夠獲得好醫療、早一點恢復工作能力、恢復職場和生活品質。但是20年後證明,健保沒有做到這一點。以骨科來說,受傷、關節重建、組織重建的病人,並沒有縮小貧富差距,」趙麟宇語重心長說。
也有專家認為,差額給付制度本身,其實是反映健保便宜行事。當年健保財源不足支應新醫材,才被迫開放差額給付,「這類制度當初確實解決了一些問題,可是現在造成問題可能比解決的問題還要更大,」郭年真指出,「健保應花心思的是,如果有一些東西長期來看成本效益真的比較好,要不要納入健保全額給付?以塗藥支架為例,如果已經有超過四分之三的患者都選擇做塗藥支架,那以健保的任務來說,要確認的是否已有足夠的文獻和實證顯示,這真的比金屬的傳統支架好,如果效益更好,你為什麼不把收入健保全額給付中。」

健保署和醫界重新協商,8大類的3大科別眼科、骨科、心臟科,都成立了工作小組,再次討論分組定價問題。今年起新登錄的醫材,正是要依療效的實證當基礎。
李伯璋指出,已取得登記的舊醫材,依照各科醫學會討論的結果,依售價的合理百分位定上限,從70百分到85百分位,像是心臟內科技術比較困難,百分位就會放得比較寬。但是從今年1月1日起進入巿場的新醫材,就是一律要按「全民健康保險藥物給付項目及支付標準」第52-4條定上限,以療效連動差額的比例。
其實,不只台灣,高價醫材的問題是近年國際關注的問題。根據歐洲醫療科技產業報告(The European Medical Technology Industry)),2016年就有超過12,000個醫療器材於歐洲專利局(European patent office, EPO)提出申請,數量是藥品專利申請的兩倍,這些創新醫療科技衍生出相當高或額外的花費,各國都開始以醫療科技評估方法(Health technology assessment, HTA)進行效益與成本評估。台灣2019年1月30日通過「全民健康保險藥物給付項目及支付標準」第52-4條並公告實施,所以新的差額給付醫材,健保署原本就要依法落實。
「全民健康保險藥物給付項目及支付標準」第52-4條規定,保險對象自付差額特殊材料之給付上限,依保險人核定之自付差額特殊材料費用,按臨床實證等級訂定給付比例,不得超過核定費用之20%到40%,並參考下列資料予以核定:
- 公立醫院、醫學中心(含準醫學中心)或兩者合併之採購決標價格之中位數,除以收載時最近四季結算之醫院總額部門浮動點值之平均值。如無中位數者,得採平均值。
- 國內市場販售價格或各層級醫療院所收取自費價格。
- 國際價格。
過去健保差額給付,多項包裹在「診斷關聯群」(DRGs)給付裡,有些高價的醫材即使療效不錯,扣除其他費用,健保可以替民眾付的醫材費比率很低;新法依臨床實驗數據,效果好的醫材,健保付的錢最高可以拉高到40%。以新法通過後第一個經健保會審查通過、藝人劉真病逝前原本要用的「經導管置換瓣膜套組(TAVI)」,按舊制的健保給付上限僅有4%,但新法拉到3成,這項TAVI術式,全自費需要新台幣100多萬元,民眾自付差額的負擔可以少20多萬元。之後排隊待審的,還有腰椎、脊椎支架和人工頸椎椎間盤。
對於新醫材的核價,目前醫界和業界都有共識,「其實,我們只希望不要阻擾新產品引進,」許樞龍說。
儘管對健保價格管制不滿意,但產品進入健保巿場,又是具有一定使用量和規模,業者對台灣健保制度是「又恨又愛」。第一波實施上限價已5、6年的人工水晶體、塗藥支架,究竟有沒有產品因價格太低退出台灣巿場?「是沒有。」許樞龍坦承,並且受訪時仍然不斷感謝,健保開放差額自費巿場的「美意」。
(2020.09.01更新)
《報導者》於7月24日報導,中央健保署針對醫材上限差額,已經與各科醫學會討論,依照售價的合理百分位定上限,政策於8月1日開始實施。
政策發布後經過一個月緩衝調整,8月26日,健保署公告,要求各醫院自9月1日起,須依照各醫學會討論出的售價百分位進行極端值管理。
用行動支持報導者
獨立的精神,是自由思想的條件。獨立的媒體,才能守護公共領域,讓自由的討論和真相浮現。
在艱困的媒體環境,《報導者》堅持以非營利組織的模式投入公共領域的調查與深度報導。我們透過讀者的贊助支持來營運,不仰賴商業廣告置入,在獨立自主的前提下,穿梭在各項重要公共議題中。
你的支持能幫助《報導者》持續追蹤國內外新聞事件的真相,邀請你加入 3 種支持方案,和我們一起推動這場媒體小革命。























